Hjärt-lungräddning
| Hjärt-lungräddning | |
|---|---|
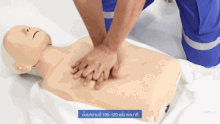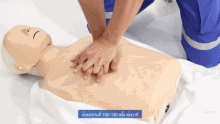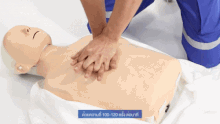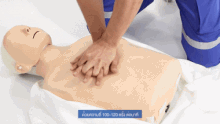
 HLR utförs på en medicinsk träningsdocka
| |
| Specialitet | Kardiologi |
| ICD-9 | 99,60 |
| Maska | |
| OPS-301-kod | 8-771 |
| MedlinePlus | |
Hjärt- och lungräddning ( HLR ) är ett akutingrepp som består av bröstkompressioner ofta kombinerat med konstgjord ventilation i ett försök att manuellt bevara intakt hjärnfunktion tills ytterligare åtgärder vidtas för att återställa spontan blodcirkulation och andning hos en person som har hjärtstillestånd . Det rekommenderas för dem som inte svarar utan andning eller onormal andning, till exempel agonal andning .
HLR innebär bröstkompressioner för vuxna mellan 5 cm (2,0 tum) och 6 cm (2,4 tum) djupa och med en hastighet av minst 100 till 120 per minut. Räddaren kan också ge konstgjord ventilation genom att antingen andas ut luft i patientens mun eller näsa ( mun-mot-mun-återupplivning) eller använda en anordning som trycker in luft i patientens lungor ( mekanisk ventilation ). Aktuella rekommendationer lägger tonvikten på tidiga och högkvalitativa bröstkompressioner framför konstgjord ventilation; En förenklad HLR-metod som endast involverar bröstkompressioner rekommenderas för otränade räddare. Med barn American Heart Associations riktlinjer från 2015 att att endast kompressioner faktiskt kan resultera i sämre resultat, eftersom sådana problem hos barn normalt uppstår från andningsproblem snarare än från hjärtproblem, med tanke på deras unga ålder. Bröstkompression i förhållande till andning är inställd på 30 till 2 hos vuxna.
Enbart HLR kommer sannolikt inte att starta om hjärtat. Dess huvudsakliga syfte är att återställa partiellt flöde av syresatt blod till hjärnan och hjärtat . Målet är att fördröja vävnadsdöd och att förlänga den korta möjligheten för en framgångsrik återupplivning utan permanent hjärnskada . Administrering av en elektrisk stöt till patientens hjärta, kallad defibrillering , behövs vanligtvis för att återställa en livskraftig eller "perfuserande" hjärtrytm. Defibrillering är endast effektivt för vissa hjärtrytmer, nämligen ventrikelflimmer eller pulslös ventrikulär takykardi , snarare än asystoli eller pulslös elektrisk aktivitet , som vanligtvis kräver behandling av underliggande tillstånd för att återställa hjärtfunktionen. Tidig chock, när så är lämpligt, rekommenderas. HLR kan lyckas framkalla en hjärtrytm som kan vara chockbar. I allmänhet fortsätter HLR tills personen har en återgång av spontan cirkulation (ROSC) eller förklaras död.
Medicinsk användning
HLR är indicerat för alla personer som inte svarar utan att andas eller andas endast vid enstaka agonala flämtningar, eftersom det är mest troligt att de har hjärtstillestånd . Om en person fortfarande har en puls men inte andas ( andningsstillestånd ) kan artificiell ventilation vara lämpligare, men på grund av svårigheten att bedöma närvaron eller frånvaron av en puls, rekommenderar HLR-riktlinjerna att lekmän inte ska instrueras att kontrollera pulsen, samtidigt som vårdpersonal ges möjlighet att kontrollera en puls. Hos dem med hjärtstopp på grund av trauma anses HLR vara meningslöst men rekommenderas fortfarande. Att korrigera den bakomliggande orsaken såsom en spänningspneumothorax eller perikardtamponad kan hjälpa.
Patofysiologi
HLR används på personer i hjärtstillestånd för att syresätta blodet och upprätthålla en hjärtminutvolym för att hålla vitala organ vid liv. Blodcirkulation och syresättning krävs för att transportera syre till vävnaderna. Fysiologin för HLR involverar generering av en tryckgradient mellan de arteriella och venösa kärlbäddarna; HLR uppnår detta via flera mekanismer. Hjärnan kan få skador efter att blodflödet har stoppats i cirka fyra minuter och irreversibel skada efter cirka sju minuter . Vanligtvis dör kroppsceller om blodflödet upphör i en till två timmar . Därför är HLR i allmänhet endast effektiv om den utförs inom sju minuter efter blodflödesstoppet. Hjärtat förlorar också snabbt förmågan att upprätthålla en normal rytm. Låga kroppstemperaturer, som ibland ses vid nästan drunkningar, förlänger tiden hjärnan överlever. Efter hjärtstillestånd möjliggör effektiv HLR tillräckligt med syre för att nå hjärnan för att fördröja hjärnstammens död och gör att hjärtat kan förbli känsligt för defibrilleringsförsök .
Metoder

Under 2010 uppdaterade American Heart Association och International Liaison Committee on Resuscitation sina HLR-riktlinjer. Vikten av högkvalitativ HLR (tillräcklig takt och djup utan att ventilera överdrivet) betonades. Ordningen på interventionerna ändrades för alla åldersgrupper utom nyfödda från luftvägar, andning, bröstkompressioner (ABC) till bröstkompressioner, luftvägar, andning (CAB). Ett undantag från denna rekommendation är för dem som tros ha ett andningsstopp (luftvägsobstruktion, överdosering av läkemedel, etc.).
De viktigaste aspekterna av HLR är: få avbrott av bröstkompressioner, tillräcklig hastighet och djup av kompressioner, helt avslappnande tryck mellan kompressionerna och att inte ventilera för mycket. Det är oklart om några minuters HLR före defibrillering ger andra resultat än omedelbar defibrillering.
Kompressioner med räddningsandning
En normal HLR-procedur använder bröstkompressioner och ventilationer. Kompressionerna trycker på benet som är i mitten av bröstet ( bröstbenet ) och ventilationerna görs genom att nypa offrets näsa och blåsa luft mun till mun. Om offret är ett barn, skulle räddaren göra ventilationen som täcker barnets mun och näsa samtidigt. Det rekommenderas för alla drabbade i alla åldrar ett allmänt kompressions-till-ventilationsförhållande på 30:2 (30 rytmiska kompressioner före var 2:a ventilation).
Som ett undantag för det normala kompressions-till-ventilationsförhållandet på 30:2, om minst två utbildade räddare är närvarande och offret är ett barn, är förhållandet 15:2 att föredra. Och enligt AHA 2015 riktlinjer är förhållandet hos nyfödda 30:2 om en räddare är närvarande och 15:2 om två räddare är närvarande. I en avancerad luftvägsbehandling, såsom en endotrakealtub eller struphuvudsmask , bör den konstgjorda ventilationen ske utan uppehåll i kompressionerna, med en hastighet av 1 andetag var 6:e till 8:e sekund (8–10 ventilationer per minut).
Hos alla drabbade är kompressionshastigheten på minst 100 kompressioner per minut. Rekommenderat kompressionsdjup för vuxna och barn är 5 cm (2 tum) och hos spädbarn är det 4 cm (1,6 tum). Hos vuxna bör räddare använda två händer för bröstkompressionerna (den ena på toppen av den andra), medan det för barn kan räcka med en hand, och med spädbarn måste räddaren bara använda två fingrar.
Det finns några plastsköldar och andningsskydd som kan användas i räddningsandningen mellan munnen på räddaren och offret, i syfte att täta ett bättre vakuum och undvika infektioner.
I vissa fall har patienten upplevt ett av felen i hjärtats rytm (kammarflimmer och kammartakykardi) som kan korrigeras med en elektrisk stöt från en defibrillator . Det är då viktigt att någon frågar efter defibrillatorn och att använda den, vilket skulle vara enkelt, eftersom de vanligaste modellerna av defibrillatorer (AED:erna) är automatiska bärbara maskiner som guidar användaren med inspelade röstinstruktioner under processen, och analyserar offer och applicera rätt stötar om de behövs. Dessutom finns det skriftliga instruktioner från defibrillatorer som förklarar hur man använder dem steg-för-steg.
Den rekommenderade ordningen för normal hjärt-lungräddning är 'CAB': först 'Bröst' (bröstkompressioner), följt av 'Airway' (försök att öppna luftvägarna genom att utföra en huvudlutning och ett haklyft), och 'Andning' (räddning) andetag). Hur som helst, från och med 2010 Resuscitation Council (UK) fortfarande en "ABC"-beställning om offret är ett barn. Det kan vara svårt att fastställa närvaron eller frånvaron av en puls, så pulskontrollen har tagits bort för vanliga vårdgivare och bör inte utföras i mer än 10 sekunder av vårdgivare.
Endast kompression
För vuxna med hjärtstillestånd, endast kompression (endast för händer eller hjärt- och hjärnräddning) HLR som innebär bröstkompressioner utan konstgjord ventilation rekommenderas som valmetod för den otränade räddaren eller de som inte är skickliga då det är lättare att utföra och instruktioner är lättare att ge över telefon. Hos vuxna med hjärtstillestånd utanför sjukhuset har enbart kompressions-HLR av lekmän en lika stor eller högre framgångsfrekvens än standard-HLR. Förhoppningen är att användningen av enbart kompression kommer att öka chanserna för lekmän att leverera HLR.
HLR med endast kompression är inte lika bra för barn som är mer benägna att få hjärtstillestånd av andningsorsaker. Två recensioner har funnit att HLR med endast kompression inte hade större framgång än ingen som helst HLR. Räddningsandning för barn och särskilt för spädbarn bör vara relativt skonsamma. Antingen ett förhållande mellan kompressioner och andetag på 30:2 eller 15:2 visade sig ge bättre resultat för barn. Både barn och vuxna ska få hundra bröstkompressioner per minut. Andra undantag förutom barn är fall av drunkning och överdosering av droger . I båda dessa fall rekommenderas kompressioner och räddningsandning om åskådaren är tränad och är villig att göra det. [ citat behövs ]
Enligt American Heart Association ger takten från Bee Gees -låten " Stayin' Alive " en idealisk rytm i form av slag per minut att använda för hands-only HLR, vilket är 104 slag per minut. Man kan också nynna på Queens " Another One Bites The Dust ", som är 110 slag per minut och innehåller ett minnesvärt upprepande trummönster. För personer med hjärtstillestånd på grund av icke hjärtrelaterade orsaker och för personer under 20 år är standard-HLR överlägsen HLR med enbart kompression.
Benägen HLR
Standard-HLR utförs med offret i ryggläge . Böjd HLR, eller omvänd HLR, utförs på ett offer i liggande position , liggande på bröstet. Detta uppnås genom att vrida huvudet åt sidan och komprimera ryggen. På grund av att huvudet vänds kan risken för kräkningar och komplikationer orsakade av aspirationspneumoni minska.
American Heart Associations nuvarande riktlinjer rekommenderar att man utför HLR i ryggläge och begränsar benägen HLR till situationer där patienten inte kan vändas.
Graviditet
Under graviditeten när en kvinna ligger på rygg kan livmodern komprimera den nedre hålvenen och därmed minska venös återgång. Det rekommenderas därför att livmodern skjuts till vänster på kvinnan. Detta kan göras genom att lägga en kudde eller handduk under hennes högra höft så att hon är i en vinkel på 15-30 grader, och se till att deras axlar är platt mot marken. Om detta inte är effektivt bör sjukvårdspersonal överväga akut återupplivningshysterotomi .
Familjens närvaro
Bevis stöder i allmänhet att familjen är närvarande under HLR. Detta inkluderar HLR för barn.
Övrig
Inskjutna bukkompressioner kan vara fördelaktiga i sjukhusmiljö. Det finns inga bevis för nytta prehospital eller hos barn.
Nedkylning under HLR studeras eftersom resultat för närvarande är oklart om det förbättrar resultaten eller inte.
Intern hjärtmassage är manuell klämning av själva det exponerade hjärtat genom ett kirurgiskt snitt i brösthålan, vanligtvis när bröstkorgen redan är öppen för hjärtkirurgi.
Aktiva kompressions-dekompressionsmetoder som använder mekanisk dekompression av bröstkorgen har inte visats förbättra resultatet vid hjärtstopp.
HLR för hjärtinfarkt: Luftvägar: Om du har tränats i HLR efter att du har gjort de 30 kompressionerna mot bröstet, kan du öppna luftvägarna för ditt barn genom att utföra tekniken för att lyfta hakan med huvudet.
- Placera fingrarna på barnets panna och luta försiktigt barnets huvud åt sidan.
- Å andra sidan, använd den andra handen för att försiktigt lyfta fram kinderna för att öppna luftvägarna.
Användning av enheter
Defibrillatorer
Defibrillatorer producerar en defibrillering (elektriska stötar) som kan återställa offrets normala hjärtfunktion.
Ändå är de endast indikerade för vissa arytmier (onormal hjärtslag), särskilt kammarflimmer (VF) och pulslös kammartakykardi . Defibrillering är inte indicerat om patienten är vid medvetande eller har normal puls. Defibrillering är inte heller indicerat om hjärtat har stannat helt, som vid asystoli eller pulslös elektrisk aktivitet (PEA), i de fallen skulle en normal HLR användas för att syresätta hjärnan tills hjärtfunktionen kan återställas. Felaktiga elektriska stötar kan orsaka farliga arytmier , såsom ventrikelflimmer (VF) .
Standarddefibrilleringsenheten, förberedd för snabb användning från vårdcentralerna, är den automatiska externa defibrillatorn (AED), en portabel maskin av liten storlek (liknar en portfölj) som kan användas av alla användare utan tidigare utbildning. Den maskinen producerar inspelade röstinstruktioner som vägleder användaren under defibrilleringsprocessen. Den kontrollerar också offrets tillstånd för att automatiskt utsätta elektriska stötar på rätt nivå, om de behövs. Andra modeller är halvautomatiska och kräver att användaren trycker på en knapp innan en elektrisk stöt.
Defibrilleringsprocessen är enkel, men det finns skriftliga instruktioner från defibrillatorer som förklarar det steg för steg.
Det finns flera enheter för att förbättra HLR, men endast defibrillatorer (från och med 2010) har hittats bättre än standard HLR för ett hjärtstopp utanför sjukhuset.
Enheter för tidtagning av HLR
Tidtagningsenheter kan ha en metronom (ett föremål som bärs av många ambulanspersonal) för att hjälpa räddaren att uppnå rätt hastighet. Vissa enheter kan också ge tidspåminnelser för att utföra kompressioner, ventilera och byta operatör.
Enheter för att hjälpa till med manuell HLR
Mekaniska bröstkompressionsanordningar har inte visat sig vara bättre än vanliga manuella kompressioner. Deras användning är rimlig i situationer där manuella kompressioner inte är säkra att utföra, såsom ett fordon i rörelse.
Hörbara och visuella uppmaningar kan förbättra kvaliteten på HLR och förhindra minskningen av kompressionshastigheten och djupet som naturligt inträffar vid trötthet, och för att hantera denna potentiella förbättring har ett antal enheter utvecklats för att förbättra HLR-tekniken.
Dessa föremål kan vara enheter som ska placeras ovanpå bröstet, med räddarens händer över enheten, och en display eller ljudåterkoppling som ger information om djup, kraft eller hastighet, eller i ett bärbart format som en handske. Flera publicerade utvärderingar visar att dessa enheter kan förbättra prestandan för bröstkompressioner.
Förutom att de används under faktisk HLR på ett hjärtstoppsoffer, som förlitar sig på att räddaren bär enheten med sig, kan dessa enheter också användas som en del av träningsprogram för att förbättra grundläggande färdigheter i att utföra korrekta bröstkompressioner.
Enheter för automatisk HLR
Mekanisk HLR har inte sett lika stor användning som mekanisk ventilation ; dock ökar användningen i den prehospitala miljön. Enheter på marknaden inkluderar LUCAS-apparaten , utvecklad vid Universitetssjukhuset i Lund, och AutoPulse . Båda använder remmar runt bröstet för att säkra patienten. Den första generationen av LUCAS använder en gasdriven kolv och ett motordrivet sammandragningsband, medan senare versioner är batteridrivna.
Det finns flera fördelar med automatiserade enheter: de tillåter räddare att fokusera på att utföra andra insatser; de tröttnar inte och börjar utföra mindre effektiva kompressioner, som människor gör; de kan utföra effektiva kompressioner i miljöer med begränsat utrymme som luftambulanser , där manuella kompressioner är svåra, och de gör att ambulansarbetare kan spännas fast på ett säkert sätt istället för att stå över en patient i ett fortkörande fordon. Men nackdelarna är kostnad att köpa, tid att utbilda räddningspersonal att använda dem, avbrott i HLR att implementera, risk för felaktig applicering och behovet av flera enhetsstorlekar.
Flera studier har visat liten eller ingen förbättring i överlevnadsgrad men erkänner behovet av mer studier.
Mobilappar för att ge HLR-instruktioner
För att stödja utbildning och incidenthantering har mobilappar publicerats på de största appmarknaderna. En utvärdering av 61 tillgängliga appar har visat att ett stort antal inte följer internationella riktlinjer för grundläggande livstöd och många appar är inte utformade på ett användarvänligt sätt. Som ett resultat uppdaterade och godkände Röda Korset sin nödberedskapsapplikation, som använder bilder, text och videor för att hjälpa användaren. UK Resuscitation Council, har en app, som heter Lifesaver, som visar hur man utför HLR.
Effektivitetsgrad
HLR syresätter kroppen och hjärnan, vilket gynnar en senare defibrillering och det avancerade livsuppehållet . Även i fallet med en "icke-chockbar" rytm, såsom pulslös elektrisk aktivitet (PEA) där defibrillering inte är indikerad, är effektiv HLR inte mindre viktig. Enbart vid användning kommer HLR att resultera i få fullständiga återhämtningar, även om resultatet utan HLR är nästan jämnt dödligt.
Studier har visat att omedelbar HLR följt av defibrillering inom 3–5 minuter efter plötsligt VF- hjärtstopp dramatiskt förbättrar överlevnaden. I städer som Seattle där HLR-träning är utbredd och defibrillering av EMS-personal följer snabbt, är överlevnadsgraden cirka 20 procent för alla orsaker och så hög som 57 procent vid ett bevittnat "chockbart" arrest. I städer som New York, utan dessa fördelar, är överlevnaden endast 5 procent för bevittnat chockerande arrestering. På samma sätt är hjärt-lungräddning på sjukhus mer framgångsrik när arresteringar bevittnas eller är på intensivvårdsavdelningen eller hos patienter som bär hjärtmonitorer, där arresterna märks omedelbart, som visas i tabellen och diagrammet längre fram i denna artikel.
| HLR på amerikanska sjukhus | USA, HLR utanför sjukhus | |||||
|---|---|---|---|---|---|---|
| Totalt på sjukhus | Källa | HLR där en AED användes av åskådare* | Alla bevittnade arresteringar med HLR, med eller utan åskådare AED | Obevittnat gripande med HLR | Totalt utanför sjukhus | |
| Återgång av spontan cirkulation ( ROSC ): | ||||||
| 2018 | 49 % | 41,9 % | 20,6 % | 31,3 % | ||
| Överlevnad till utskrivning från sjukhus: | ||||||
| 2018 | 35 % | 16,2 % | 4,4 % | 10,4 % | ||
| 2017 | 25,6 % | sida e381, e390, 2019 AHA | 33 % | 16,4 % | 4,6 % | 10,4 % |
| 2016 | 26,4 % | p.e365, 2018 AHA | 32 % | 17,0 % | 4,7 % | 10,8 % |
| 2015 | 23,8 % | sida e471, 2017 AHA | 32 % | 16,7 % | 4,6 % | 10,6 % |
| 2014 | 24,8 % | sida e270, 2016 AHA | 32 % | 16,7 % | 4,9 % | 10,8 % |
| 2013 | 16,8 % | 4,7 % | 10,8 % | |||
| 2012 | ||||||
| 2011 | 22,7 % | sid. 499, 2014 AHA | ||||
| 2010 | ||||||
| 2009 | 18,6 % | sid. 12, Girotra tillägg | ||||
| 2008 | 19,4 % | |||||
\* AED-data här exkluderar hälsoinrättningar och vårdhem, där patienter är sjukare än genomsnittet.
Hos vuxna tycks HLR endast med kompression av åskådare vara bättre än bröstkompressioner med räddningsandning. HLR med endast kompression kan vara mindre effektivt hos barn än hos vuxna, eftersom hjärtstillestånd hos barn är mer benägna att ha en icke-hjärt orsak . I en prospektiv studie från 2010 av hjärtstillestånd hos barn (åldern 1–17) för arresteringar med en icke-hjärt orsak, gav åskådare av konventionell HLR med räddningsandning ett gynnsamt neurologiskt resultat en månad oftare än HLR med enbart kompression ( ELLER 5,54). För arresteringar med en hjärtorsak i denna kohort fanns det ingen skillnad mellan de två teknikerna (OR 1,20). Detta överensstämmer med American Heart Associations riktlinjer för föräldrar.
När de görs av utbildade responders, verkar 30 kompressioner avbrutna av två andetag ha ett något bättre resultat än kontinuerliga bröstkompressioner med andetag som avges medan kompressionerna pågår.
Mätning av koldioxid i slutet av tidvatten under HLR reflekterar hjärtminutvolymen och kan förutsäga risken för ROSC.
I en studie av HLR på sjukhus från 2000 till 2008, levde 59 % av de HLR-överlevande över ett år efter utskrivningen från sjukhuset och 44 % levde över 3 år.
Konsekvenser
Att utföra HLR rekommenderas som ett brådskande ingripande, för när en person inte andas och därför säkert skulle dö utan det.
Överlevnadstal: På amerikanska sjukhus 2017 överlevde 26 % av patienterna som fick HLR till sjukhusutskrivning. Under 2017 i USA, utanför sjukhus, överlevde 16 % av personer vars hjärtstillestånd bevittnades till att skrivas ut från sjukhus.
Sedan 2003 har en utbredd nedkylning av patienter efter HLR och andra förbättringar höjt överlevnaden och minskat psykiska funktionsnedsättningar.
Organdonation
Organdonation möjliggörs vanligtvis av HLR, även om HLR inte räddar patienten. Om det återkommer spontan cirkulation (ROSC) kan alla organ övervägas för donation. Om patienten inte uppnår ROSC, och HLR fortsätter tills en operationssal finns tillgänglig, kan njurarna och levern fortfarande övervägas för donation. 1 000 organ per år i USA transplanteras från patienter som hade HLR. Donationer kan tas från 40 % av patienterna som har ROSC och senare blir hjärndöda. Upp till 8 organ kan tas från varje donator, och i genomsnitt 3 organ tas från varje patient som donerar organ.
Mentala förmågor
Mentala förmågor är ungefär desamma för överlevande före och efter HLR för 89 % av patienterna, baserat på före och efter räkningar av 12 500 amerikanska patienters Cerebral-Performance Category (CPC) koder i en 2000-2009 studie av HLR på sjukhus. 1 % fler överlevande var i koma än före HLR. 5 % mer behövde hjälp med dagliga aktiviteter. 5 % fler hade måttliga psykiska problem och kunde fortfarande vara självständiga.
För HLR utanför sjukhus visade en Köpenhamnsstudie av 2 504 patienter 2007-2011 att 21 % av de överlevande utvecklade måttliga psykiska problem men kunde fortfarande vara oberoende, och 11 % av de överlevande utvecklade allvarliga psykiska problem, så de behövde daglig hjälp. Två patienter av 2 504 gick i koma (0,1 % av patienterna, eller 2 av 419 överlevande, 0,5 %), och studien spårade inte hur länge koman varade.
De flesta i koma börjar återhämta sig efter 2–3 veckor. 2018 års riktlinjer om medvetandestörningar säger att det inte längre är lämpligt att använda termen "permanent vegetativt tillstånd." Mentala förmågor kan fortsätta att förbättras under de sex månaderna efter utskrivningen och under efterföljande år. För långvariga problem bildar hjärnor nya vägar för att ersätta skadade områden.
Skador
Skador från HLR varierar. 87 % av patienterna skadas inte av HLR. Sammantaget orsakas skador hos 13 % (2009-12 data) av patienterna, inklusive brutet bröstben eller revben (9 %), lungskador (3 %) och inre blödningar (3 %). De inre skadorna som räknas här kan inkludera hjärtkontusion, hemoperikardium , komplikationer i övre luftvägarna , skador på bukorganen - rivsår i lever och mjälte, fettemboli, lungkomplikationer - pneumothorax, hemothorax, lungkontusion. De flesta skador påverkade inte vården; endast 1 % av de som fick HLR fick livshotande skador av det.
Brutna revben förekommer hos 3 % av dem som överlever till utskrivning från sjukhus och 15 % av dem som dör på sjukhus, med en genomsnittlig frekvens på 9 % (2009-12 data) till 8 % (1997–99). I studien 2009-12 var 20 % av de överlevande äldre än 75. En studie på 1990-talet fann att 55 % av HLR-patienter som dog före utskrivning hade brutna revben, och en studie på 1960-talet fann att 97 % hade; utbildnings- och erfarenhetsnivåerna har förbättrats. Lungskador orsakades hos 3 % av patienterna och andra inre blödningar hos 3 % (2009–12).
Ben läker på 1–2 månader.
Kustbrosket går också sönder i ett okänt antal ytterligare fall, vilket kan låta som att bryta ben.
Typen och frekvensen av skador kan påverkas av faktorer som kön och ålder. En österrikisk studie från 1999 av HLR på kadaver, med en maskin som växelvis tryckte ihop bröstkorgen och sedan drog den utåt, fann en högre frekvens av bröstbensfrakturer hos kvinnliga kadaver (9 av 17) än män (2 av 20) och fann risken för revbensfrakturer steg med åldern, även om de inte sa hur mycket. Barn och spädbarn har en låg risk för revbensfrakturer under HLR, med en incidens mindre än 2 %, även om de vanligtvis är främre och multipla när de inträffar.
Där HLR utförs av misstag av en åskådare, på en person som inte har hjärtstillestånd, har cirka 2 % skada som följd (även om 12 % upplevde obehag).
En översikt från 2004 sade: "Bröstskada är ett pris värt att betala för att uppnå optimal effektivitet av bröstkompressioner. Försiktig eller svag bröstkompression kan rädda ben i det enskilda fallet men inte patientens liv."
Andra biverkningar
Den vanligaste biverkningen är kräkningar, vilket gör att man måste rensa munnen så att patienterna inte andas in den. Det hände i 16 av 35 HLR-insatser i en studie från 1989 i King County, WA, USA.
Skillnader i överlevnad, baserat på tidigare sjukdom, ålder eller plats
American Heart Associations riktlinjer säger att överlevnadssiffror under 1% är "fängslighet", men alla grupper har bättre överlevnad än så. Även bland mycket sjuka patienter överlever minst 10 %: En studie av HLR i ett urval av amerikanska sjukhus från 2001 till 2010, där den totala överlevnaden var 19 %, fann 10 % överlevnad bland cancerpatienter, 12 % bland dialyspatienter, 14 % över. ålder 80, 15 % bland svarta, 17 % för patienter som bodde på vårdhem, 19 % för patienter med hjärtsvikt och 25 % för patienter med hjärtövervakning utanför ICU. En annan studie, av avancerade cancerpatienter, fann samma 10% överlevnad som nämnts ovan. En studie av svenska patienter 2007–2015 med EKG-monitorer fann att 40 % överlevde minst 30 dagar efter HLR vid 70–79 års ålder, 29 % vid 80–89 års ålder och 27 % över 90 år.
En tidigare studie av Medicare-patienter på sjukhus 1992–2005, där den totala överlevnaden var 18 %, fann 13 % överlevnad i de fattigaste stadsdelarna, 12 % överlevnad över 90 år, 15 % överlevnad bland åldrarna 85–89 och 17 % överlevnad bland åldrarna 80–84. Svenska patienter 90 år eller äldre hade 15% överlevnad till sjukhusutskrivning, 80-89 hade 20% och 70-79 hade 28%.
En studie av King County WA-patienter som hade HLR utanför sjukhus 1999–2003, där 34% överlevde till sjukhusutskrivning totalt sett, fann att bland patienter med 4 eller fler allvarliga medicinska tillstånd överlevde 18%; med 3 allvarliga tillstånd överlevde 24 % och 33 % av dem med 2 allvarliga medicinska tillstånd överlevde.
Vårdhemsboendes överlevnad har studerats av flera författare och mäts årligen av Cardiac Arrest Registry to Enhance Survival ( CARES). CARES rapporterar HLR-resultat från ett upptagningsområde på 115 miljoner människor, inklusive 23 statliga register, och enskilda samhällen i 18 andra delstater från och med 2019. CARES-data visar att överlevnad i hälsovårdsinrättningar och äldreboenden där hjärtstartare finns tillgängliga och används. priserna är dubbla den genomsnittliga överlevnaden som finns på vårdhem totalt sett.
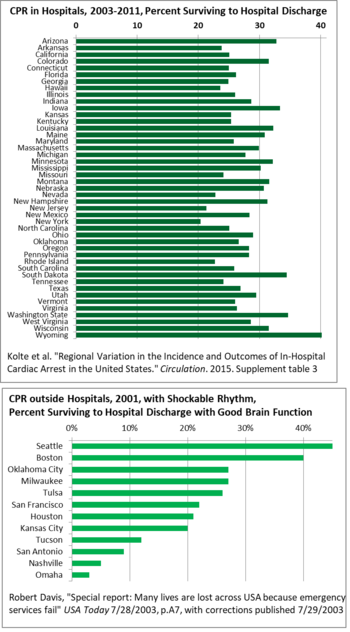
Geografiskt finns det stor variation från stat till stat i överlevnad efter HLR på amerikanska sjukhus, från 40 % i Wyoming till 20 % i New York, så det finns utrymme för god praxis att sprida, vilket höjer genomsnitten. För HLR utanför sjukhus varierar överlevnaden ännu mer i USA, från 3 % i Omaha till 45 % i Seattle 2001. Denna studie räknade bara hjärtrytmer som kan svara på defibrillatorchocker (takykardi). En stor orsak till variationen har varit förseningar i vissa områden mellan samtalet till räddningstjänsten och sjukvårdens avgång, och sedan ankomst och behandling. Förseningar orsakades av bristande övervakning och bristande överensstämmelse mellan att rekrytera människor som brandmän, även om de flesta nödsamtal de tilldelas är medicinska, så personalen gjorde motstånd och försenade de medicinska samtalen. Byggregler har minskat antalet bränder, men personalen ser sig fortfarande som brandmän.
| Överlevnadsgrad för gruppen till vänster | Genomsnittlig överlevnad i studier | Gruppränta som bråkdel av genomsnittet | Undergruppsprovstorlek | Patienter | |
|---|---|---|---|---|---|
| Nuvarande Totalt, Vuxna utanför sjukhus | 10 % | 10 % | 1.0 | 79,356 | 2018 |
| AED som används av åskådare på vuxna utanför sjukhus, inte på vårdinrättningar eller vårdhem | 35 % | 10 % | 3.3 | 1 349 | 2018 |
| Vuxna utanför sjukhus, bevittnade, med eller utan AED | 16 % | 10 % | 1.6 | 39,976 | 2018 |
| Vuxna utanför sjukhus, obevittnade | 4 % | 10 % | 0,4 | 39,378 | 2018 |
| UTANFÖR SJUKHUS, FLERA VILLKOR , King County WA | |||||
| 4-8 Större hälsotillstånd | 18 % | 34 % | 0,5 | 98 | 1999-2003 |
| 3 Större hälsotillstånd | 24 % | 34 % | 0,7 | 125 | 1999-2003 |
| 2 Större hälsotillstånd | 33 % | 34 % | 1.0 | 211 | 1999-2003 |
| 1 Stort hälsotillstånd | 35 % | 34 % | 1.0 | 323 | 1999-2003 |
| 0 Större hälsotillstånd | 43 % | 34 % | 1.3 | 286 | 1999-2003 |
| UTANFÖR SJUKHUS, SJUKHEM | |||||
| Vårdhem | 4,3 % | 10,4 % | 0,4 | 9,105 | 2018 |
| Vårdhem | 4,1 % | 10,4 % | 0,4 | 8 655 | 2017 |
| Vårdhem | 4,4 % | 10,8 % | 0,4 | 6,477 | 2016 |
| Vårdhem | 4,4 % | 10,6 % | 0,4 | 5,695 | 2015 |
| Vårdhem | 4,5 % | 10,8 % | 0,4 | 4,786 | 2014 |
| Vårdhem | 5,0 % | 10,8 % | 0,5 | 3,713 | 2013 |
| AED används av personal eller åskådare på vårdhem eller vårdinrättning | 9,5 % | 10,4 % | 0,9 | 3 809 | 2018 |
| AED används av personal eller åskådare på vårdhem eller vårdinrättning | 10,1 % | 10,4 % | 1.0 | 3,329 | 2017 |
| AED används av personal eller åskådare på vårdhem eller vårdinrättning | 12,2 % | 10,8 % | 1.1 | 2 229 | 2016 |
| AED används av personal eller åskådare på vårdhem eller vårdinrättning | 10,0 % | 10,6 % | 0,9 | 1,887 | 2015 |
| AED används av personal eller åskådare på vårdhem eller vårdinrättning | 11,4 % | 10,8 % | 1.1 | 1,422 | 2014 |
| Vårdhem, gruppboenden, stödboende, King Co. WA | 4 % | na | na | 218 | 1999-2000 |
| Vårdhem, Danmark, bästa fall, 30 dagar (bevittnat, åskådare HLR, AED före sjukhus) | 8 % | 23 % | 0,3 | 135 | 2001-14 |
| Vårdhem i Danmark, lever 30 dagar | 2 % | 5 % | 0,4 | 2,516 | 2001-14 |
| Vårdhem, Köpenhamn | 9 % | 17 % | 0,6 | 245 | 2007-11 |
| Vårdhem, Danmark, ROSC | 12 % | 13 % | 0,9 | 2,516 | 2001-14 |
| Vårdhem, Rochester, ROSC | 19 % | 20 % | 1.0 | 42 | 1998-2001 |
| . | |||||
| Nuvarande total, inne på sjukhus | 26 % | 26 % | 1.0 | 26,178 | 2017 |
| PÅ SJUKHUS, SJUKhemsboende | |||||
| Vårdhemsboende, mental CPC=3, beroende | 9 % | 16 % | 0,5 | 1 299 | 2000-08 |
| Skicklig vårdinrättning innan sjukhus | 12 % | 18 % | 0,6 | 10,924 | 1992-2005 |
| Invånare på äldreboende | 11 % | 16 % | 0,7 | 2,845 | 2000-08 |
| Vårdhem eller annat inte hemma | 17 % | 19 % | 0,9 | 34,342 | 2001-10 |
| PÅ SJUKHUS, BURDEN OF KRONIC ILLNESS , Deyo-Charlson poäng | |||||
| 3-33 högsta bördan | 16 % | 18 % | 0,9 | 94,608 | 1992-2005 |
| 2 någon börda | 19 % | 18 % | 1.0 | 116,401 | 1992-2005 |
| 1 låg börda | 19 % | 18 % | 1.0 | 145,627 | 1992-2005 |
| 0 lägsta bördan | 19 % | 18 % | 1.0 | 77,349 | 1992-2005 |
| PÅ SJUKHUS, INDIVIDUELLA FÖRHÅLLANDEN | |||||
| Leverinsufficiens/svikt | 10 % | 19 % | 0,5 | 10,154 | 2001-10 |
| Avancerad cancer | 10 % | 18 % | 0,5 | 6,585 | 2006-10 |
| Cancer eller blodsjukdom | 10 % | 19 % | 0,5 | 16 640 | 2001-10 |
| Sepsis | 11 % | 19 % | 0,5 | 21 057 | 2001-10 |
| Psykiska problem (CPC=3), beroende | 10 % | 16 % | 0,6 | 4,251 | 2000-08 |
| Dialys | 12 % | 19 % | 0,6 | 5,135 | 2001-10 |
| Lunginflammation | 14 % | 19 % | 0,7 | 18,277 | 2001-10 |
| Andningsinsufficiens | 16 % | 19 % | 0,8 | 57 054 | 2001-10 |
| Hjärtsvikt | 19 % | 19 % | 1.0 | 40,362 | 2001-10 |
| Diabetes | 20 % | 19 % | 1.0 | 41,154 | 2001-10 |
| Pacemaker/ICD (implanterad cardioverter defibrillator) | 20 % | 19 % | 1.1 | 10,386 | 2001-10 |
| PÅ SJUKHUS, VÅRDSLÄGE | |||||
| Oövervakad | 15 % | 19 % | 0,8 | 22 899 | 2001-10 |
| Intensivvårdsavdelning | 18 % | 19 % | 0,9 | 81,176 | 2001-10 |
| Övervakad, annat än ICU | 25 % | 19 % | 1.3 | 30 100 | 2001-10 |
| Övervakad, 90 år eller äldre, Sverige | 27 % | 355 | 2007-15 | ||
| Övervakad, 80–89 år, Sverige | 29 % | 2,237 | 2007-15 | ||
| Övervakad, 70–79 år, Sverige | 40 % | 2 609 | 2007-15 | ||
| PÅ SJUKHUS, PATIENTDRAG | |||||
| Patienters ålder 90 år eller äldre, Sverige | 15 % | 1 008 | 2007-15 | ||
| Patienternas ålder 80–89 år, Sverige | 20 % | 5,156 | 2007-15 | ||
| Patienternas ålder 70–79, Sverige | 28 % | 5,232 | 2007-15 | ||
| Patienternas ålder 90 eller äldre | 12 % | 18 % | 0,7 | 34 069 | 1992-2005 |
| Patienternas ålder 85–89 | 15 % | 18 % | 0,8 | 62,530 | 1992-2005 |
| Patienternas ålder 80–84 | 17 % | 18 % | 0,9 | 91,471 | 1992-2005 |
| Patienternas ålder 75–79 | 19 % | 18 % | 1.0 | 98,263 | 1992-2005 |
| Patienternas ålder 70–74 | 21 % | 18 % | 1.1 | 84,353 | 1992-2005 |
| Patienternas åldrar 65–69 | 22 % | 18 % | 1.2 | 63 299 | 1992-2005 |
| Svart ras | 15 % | 19 % | 0,8 | 27,246 | 2001-10 |
| <$15 000 medianinkomst i patientens postnummer | 13 % | 18 % | 0,7 | 10,626 | 1992-2005 |
| $15-$30 000 medianinkomst i patientens postnummer | 18 % | 18 % | 1.0 | 87,164 | 1992-2005 |
| PÅ SJUKHUS, INITIAL HJÄRTRYTM FÖRE HLR | |||||
| Stoppad (asystoli) | 13 % | 19 % | 0,7 | 46,856 | 2001-10 |
| Pulslös elektrisk aktivitet | 14 % | 19 % | 0,7 | 53,965 | 2001-10 |
| Övrig | 24 % | 19 % | 1.3 | 7,422 | 2001-10 |
| Ventrikelflimmer (koger) / ventrikulär takykardi (snabbt slag) | 38 % | 19 % | 2.0 | 27,653 | 2001-10 |
| Cancer studerades också av Champigneulle et al. i Paris. Under 2015 rapporterade de överlevnad efter att patienter gick in på intensivvårdsavdelningar, inte totalt sett. Cancer ICU-patienter hade samma ICU-mortalitet och 6-månadersmortalitet som matchade icke-cancer ICU-patienter. | |||||
| stat | Överlevnad till sjukhusutskrivning |
|---|---|
| USA | 24,7 % |
| Wyoming | 40,2 % |
| Washington | 34,7 % |
| South Dakota | 34,5 % |
| Iowa | 33,4 % |
| Arizona | 32,8 % |
| Louisiana | 32,3 % |
| Minnesota | 32,2 % |
| Montana | 31,6 % |
| Colorado | 31,5 % |
| Wisconsin | 31,5 % |
| New Hampshire | 31,3 % |
| Maine | 30,9 % |
| Nebraska | 30,7 % |
| Mississippi | 30,2 % |
| Massachusetts | 29,9 % |
| Utah | 29,5 % |
| Ohio | 29,0 % |
| Indiana | 28,7 % |
| västra Virginia | 28,6 % |
| New Mexico | 28,4 % |
| Oregon | 28,3 % |
| Pennsylvania | 28,3 % |
| Michigan | 27,7 % |
| Texas | 26,9 % |
| Oklahoma | 26,6 % |
| Virginia | 26,3 % |
| Florida | 26,2 % |
| Illinois | 26,0 % |
| Vermont | 26,0 % |
| South Carolina | 25,9 % |
| Maryland | 25,8 % |
| Kansas | 25,4 % |
| Kentucky | 25,4 % |
| Kalifornien | 25,1 % |
| norra Carolina | 25,1 % |
| Connecticut | 25,0 % |
| Georgien | 24,9 % |
| Missouri | 24,1 % |
| Tennessee | 24,1 % |
| Arkansas | 23,8 % |
| Hawaii | 23,6 % |
| Nevada | 22,8 % |
| Rhode Island | 22,7 % |
| New Jersey | 21,3 % |
| New York | 20,4 % |
Dystanasi
I vissa fall kan HLR betraktas som en form av dystanasi .
Utbredning
Chans att få HLR
Olika studier visar att vid hjärtstopp utanför hemmet försöker åskådare i USA HLR mellan 14 % och 45 % av tiden, med en median på 32 %. Globalt rapporteras andelen av åskådare HLR vara så låg som 1 % och så hög som 44 %. Effektiviteten av denna HLR varierar dock, och studierna tyder på att endast cirka hälften av åskådare utförs korrekt. En studie fann att medlemmar av allmänheten som har fått HLR-träning tidigare saknar de färdigheter och det självförtroende som behövs för att rädda liv. Rapportens författare föreslog att bättre utbildning behövs för att förbättra viljan att svara på hjärtstopp. Faktorer som påverkar kringstående HLR vid hjärtstillestånd utanför sjukhuset inkluderar:
- Prisvärd träning.
- Rikta HLR-träning till familjemedlemmar med potentiellt hjärtstopp
- HLR-klasser bör förenklas och förkortas.
- Erbjud trygghet och utbildning om HLR.
- Ge tydligare information om juridiska konsekvenser för specifika regioner.
- Fokusera på att minska stigmatiseringen och rädslorna kring att ge åskådare HLR.
Det finns ett samband mellan ålder och chansen att HLR påbörjas. Yngre människor är mycket mer benägna att få HLR-försök på dem innan akutsjukvården kommer. Åskådare utför oftare HLR när de är offentliga än när de är hemma hos personen, även om sjukvårdspersonal ansvarar för mer än hälften av återupplivningsförsöken utanför sjukhuset. Personer utan anknytning till personen är mer benägna att utföra HLR än en familjemedlem.
Det finns också ett tydligt samband mellan orsaken till arresteringen och sannolikheten för att en åskådare initierar HLR. Lekmän är mest benägna att ge HLR till yngre personer med hjärtstopp på offentlig plats när det har en medicinsk orsak; de som arresteras av trauma, blodbad eller berusning är mindre benägna att få HLR.
Man tror att det finns en större chans att HLR kommer att utföras om åskådaren blir tillsagd att endast utföra bröstkompressionselementet vid återupplivningen.
Den första formella studien av könsfördomar vid mottagande av HLR från allmänheten kontra professionella utfördes av American Heart Association och National Institutes of Health (NIH), och undersökte nästan 20 000 fall över hela USA. Studien fann att kvinnor har sex procent mindre sannolikhet än män att få HLR från åskådare när de har hjärtstopp på en offentlig plats, och citerar skillnaden som "sannolikt på grund av rädslan för att bli falskt anklagad för sexuella övergrepp ."
Chans att få HLR i tid
HLR är sannolikt endast effektiv om den påbörjas inom 6 minuter efter att blodflödet stoppats eftersom permanent hjärncellsskada uppstår när färskt blod infunderar cellerna efter den tiden, eftersom hjärnans celler blir vilande på så lite som 4–6 minuter i en syrefattig miljö och kan därför inte överleva återinförandet av syre i en traditionell återupplivning. Forskning med kardioplegisk blodinfusion resulterade i en överlevnadsgrad på 79,4 % med hjärtstoppsintervaller på 72±43 minuter, traditionella metoder uppnår en överlevnadsgrad på 15 % i detta scenario, i jämförelse. Ny forskning behövs för närvarande för att avgöra vilken roll HLR, defibrillering och nya avancerade gradvisa återupplivningstekniker kommer att ha med denna nya kunskap.
Ett anmärkningsvärt undantag är hjärtstopp som uppstår i samband med exponering för mycket kalla temperaturer. Hypotermi verkar skydda genom att bromsa metaboliska och fysiologiska processer, vilket kraftigt minskar vävnadernas behov av syre. Det finns fall där HLR, defibrillering och avancerade uppvärmningstekniker har återupplivat offer efter betydande perioder av hypotermi.
Samhälle och kultur
Porträtterad effektivitet
HLR är ofta allvarligt felaktigt framställt i filmer och TV som mycket effektivt för att återuppliva en person som inte andas och inte har någon cirkulation.
En studie från 1996 publicerad i New England Journal of Medicine visade att framgångsfrekvensen för hjärt-lungräddning i tv-program var 75 % för omedelbar cirkulation och 67 % överlevnad till urladdning. Detta ger allmänheten en orealistisk förväntan på ett framgångsrikt resultat. När man utbildar sig om den faktiska överlevnaden, minskar andelen patienter över 60 år som önskar HLR om de skulle få ett hjärtstopp från 41 % till 22 %.
Träning och etapp-HLR
Det är farligt att utföra HLR på en person som andas normalt. Dessa bröstkompressioner skapar betydande lokalt trubbigt trauma och riskerar att få blåmärken eller frakturer på bröstbenet eller revbenen . Om en patient inte andas finns dessa risker fortfarande, men de överskuggas av det omedelbara hotet mot livet. Av denna anledning görs träning alltid med en skyltdocka , som den välkända Resusci Anne- modellen.
Skildringen av HLR-teknik på tv och film är ofta felaktigt medvetet. Skådespelare som simulerar utförandet av HLR kan böja armbågarna samtidigt som de tycks komprimeras, för att förhindra kraft från att nå bröstet på skådespelaren som porträtterar patienten. [ citat behövs ]
Själv-HLR bluff
En form av "själv-HLR" kallad " host-HLR " var föremål för ett bluffkedja- e-postmeddelande med titeln "How to Survive a Heart Attack When Alone", som felaktigt citerade "ViaHealth Rochester General Hospital" som källan till tekniken . Rochester General Hospital har förnekat något samband med tekniken.
"Hosta-HLR" i betydelsen att återuppliva sig själv är omöjligt eftersom ett framträdande symptom på hjärtstopp är medvetslöshet, vilket gör hosta omöjlig.
American Heart Association (AHA) och andra återupplivningsorgan stöder inte "host-HLR", vilket det kallar en felaktig benämning eftersom det inte är en form av återupplivning . AHA erkänner en begränsad legitim användning av hosttekniken: "Denna hostteknik för att upprätthålla blodflödet under korta arytmier har varit användbar på sjukhuset, särskilt under hjärtkateterisering . I sådana fall övervakas patientens EKG kontinuerligt, och en läkare är närvarande." När hosta används på tränade och övervakade patienter på sjukhus har det visat sig vara effektivt endast i 90 sekunder.
Att lära sig av film
I åtminstone ett fall har det påståtts att HLR från en film användes för att rädda en persons liv. I april 2011 hävdades det att nioåriga Tristin Saghin räddade sin systers liv genom att ge henne hjärt-lungräddning efter att hon ramlat i en simbassäng, endast med hjälp av kunskapen om HLR som han hade hämtat från en film, Black Hawk Down .
Hands-only HLR-skildring
Mindre än 1/3 av de personer som får hjärtstopp i hemmet, på jobbet eller på en offentlig plats får HLR utförd på dem. De flesta åskådare är oroliga att de kan göra något fel. Den 28 oktober 2009 lanserade American Heart Association och Ad Council ett personligt HLR public service-meddelande och en webbplats som ett sätt att ta itu med detta problem. I juli 2011 lades nytt innehåll till webbplatsen, inklusive en digital app som hjälper en användare att lära sig hur man utför HLR.
Historia
På 1800-talet beskrev doktor HR Silvester en metod (Silvestermetoden) för konstgjord ventilation där patienten läggs på rygg och armarna höjs över huvudet för att underlätta inandningen och sedan pressas mot bröstet för att underlätta utandningen. En annan teknik, kallad Holger Nielsen-tekniken, som beskrivs i den första upplagan av Boy Scout Handbook i USA 1911, var en form av konstgjord ventilation där personen lades med ansiktet nedåt, med huvudet åt sidan, vilande på båda händerna. [ citat behövs ]
Det var inte förrän i mitten av 1900-talet som det bredare medicinska samfundet började erkänna och främja artificiell ventilation i form av mun-till-mun-räddning kombinerat med bröstkompressioner som en nyckeldel av återupplivning efter hjärtstopp . Kombinationen sågs först i en träningsvideo från 1962 kallad "The Pulse of Life" skapad av James Jude , Guy Knickerbocker och Peter Safar . Jude och Knickerbocker, tillsammans med William Kouwenhoven och Joseph S. Redding, hade nyligen upptäckt metoden för yttre bröstkompressioner, medan Safar hade arbetat med Redding och James Elam för att bevisa effektiviteten av mun-till-mun-återupplivning. Det första försöket med att testa tekniken utfördes på en hund av Redding, Safar och JW Pearson. Strax efteråt användes tekniken för att rädda livet på ett barn. Deras kombinerade resultat presenterades vid det årliga mötet i Maryland Medical Society den 16 september 1960 i Ocean City, och fick bred acceptans under det följande decenniet, med hjälp av video- och talturen de genomförde. Peter Safar skrev boken ABC of Resuscitation 1957. I USA marknadsfördes den först som en teknik för allmänheten att lära sig på 1970-talet.
Mun-till-mun-återupplivning kombinerades med bröstkompressioner baserat på antagandet att aktiv ventilation är nödvändig för att hålla cirkulerande blod syresatt, och kombinationen accepterades utan att jämföra dess effektivitet med enbart bröstkompressioner. Forskning på 2000-talet visade dock att antagandet var felaktigt, vilket resulterade i American Heart Associations erkännande av effektiviteten av enbart bröstkompressioner (se endast Kompression i denna artikel).
HLR-metoderna fortsatte att utvecklas, med utvecklingen under 2010-talet, inklusive en betoning på konstant, snabb hjärtstimulering och en mindre betoning på andningsaspekten. Studier har visat att personer som hade snabb, konstant hjärtkompression löper 22 % större sannolikhet att överleva än de som får konventionell HLR som inkluderade andning. Eftersom människor tenderar att vara ovilliga att göra mun-till-mun-räddning, fördubblar hjärt-lungräddning enbart bröstet nästan chanserna att överleva totalt, genom att öka chanserna att få HLR i första hand.
På djur
Det är möjligt att utföra HLR på djur, inklusive katter och hundar. Principerna och metoderna liknar HLR för människor, förutom att återupplivning vanligtvis görs genom djurets näsa, inte genom munnen. HLR bör endast utföras på medvetslösa djur för att undvika risken att bli biten; ett djur vid medvetande skulle inte kräva bröstkompressioner. Djur, beroende på art, kan ha en lägre bentäthet än människor och därför kan HLR göra att benen försvagas efter att den har utförts.
Forskning
Cerebral prestationskategori (CPC-poäng) används som ett forskningsverktyg för att beskriva "bra" och "dåliga" resultat. Nivå 1 är medveten och pigg med normal funktion. Nivå 2 är endast lätt funktionshinder. Nivå 3 är måttlig funktionsnedsättning. Nivå 4 är gravt handikapp. Nivå 5 är komatöst eller ihållande vegetativt tillstånd. Nivå 6 är hjärndöd eller död av andra orsaker.
Se även
- Förhandsdirektiv för sjukvård
- Automatisk extern defibrillator (AED)
- Impedanströskelanordning
- Lazarus syndrom , spontan autoresuscitation där försök till konstgjord återupplivning har misslyckats
- Långsam kod
Vidare läsning
- Hazzard, Kevin (2022). American Sirens: The Incredible Story of the Black Men Who Become America's First Paramedics . New York: Hachette Books. ISBN 9780306926075 . OCLC 1291313033 .
- Olasveengen, TM; Mancini, ME; Perkins, GD; Avis, S.; Brooks, S.; Castrén, M.; Chung, SP; Considine, J.; Couper, K.; Escalante, R.; Hatanaka, T.; Hung, KK; Kudenchuk, P.; Lim, SH; Nishiyama, C.; Ristagno, G.; Semeraro, F.; Smith, CM; Smyth, MA; Vaillancourt, C.; Nolan, JP; Hazinski, MF; Morley, PT (2020). "Vuxen Basic Life Support: Internationell konsensus om hjärt-lungräddning och akut kardiovaskulär vårdvetenskap med behandlingsrekommendationer" . Återupplivning . 156 : A35–A79. doi : 10.1016/j.resuscitation.2020.09.010 . PMC 7576327 . PMID 33098921 .
externa länkar
- HLR : NHS val
- Hur man återupplivar ett barn : NHS val